Medicina personalizada: ¿Un lujo para Colombia?
Los costos de las nuevas terapias blanco son muy altos y ponen una presión sobre un sistema de salud cada vez más frágil en términos financieros. Un oncólogo, una paciente y un experto en biotecnología opinan sobre la viabilidad de abrirle o no las puertas a este nuevo enfoque en el país.
Hay fechas que difícilmente se borran de la mente y para los pacientes de cáncer una de ellas es el día en que reciben su diagnóstico. Para Elizabeth Camacho ese momento fue el 11 de abril de 2011, luego de cuatro meses de ires y venires a donde médicos y especialistas con una tos que persistía y de la cual todos aseguraban que se debía a una simple gripa.
En la tos, que arreciaba en las noches y madrugadas, había hilos de sangre y cada vez que expectoraba le dolía la espalda. Un día, frustrada de tomar remedios que no servían, se fue para urgencias donde le ordenaron exámenes de Rayos X y pruebas de tuberculosis. Al ver los resultados, la radióloga le dijo que sus pulmones no estaban bien pero que se requería de estudios más especializados para confirmar un diagnóstico. Elizabeth decidió ir donde un médico particular que le ordenó un tac. Tres días después recibió la noticia: la tos no era una gripa mal cuidada sino un adenocarcinoma pulmonar, el más frecuente en Colombia, y ya había hecho metástasis a su otro pulmón y a ciertos huesos de la espalda.
La noticia cayó como una sorpresa pues a pesar de haber sido una fumadora social ya hacía mucho tiempo había dejado el cigarrillo. “Pero por el lado de mi padre había una larga historia de cáncer de pulmón. La herencia pudo jugar un papel en el mío.”, dice.
La fecha del diagnóstico la marcó porque cuando Elizabeth preguntó si se iba a morir el médico le dijo que en promedio los pacientes con un cáncer de pulmón avanzado como el de ella tenían entre 4 y 8 meses de vida. “Yo le decía al doctor ‘usted no es Dios para decirme eso’ y él me contestaba ‘Elizabeth, debes entender que debo decirte el estado de tu enfermedad’”. Su médico tenía razón. El cáncer de pulmón ha gozado de una terrible reputación por ser no solo uno de los más frecuentes en el mundo sino tal vez uno de los más mortales.
La idea de que el año siguiente ella ya no estuviera aquí ensordecía su mente. Lo peor no era morir sino pensar que su hijo, que había quedado huérfano de padre a los 7 años, ahora quedaría sin su mamá a la edad de 11. Esa posibilidad la llevó a tomar la decisión de no dejarse vencer por este mal. Tenía 42 años, una exitosa carrera como contadora, un hijo pequeño y no iba a tirar la toalla así no más.
El médico oncólogo le prescribió quimioterapia. Pero un año después de recibir este tratamiento ella decidió pedir una segunda opinión y fue a donde el oncólogo clínico Andrés Cardona, a quien en tono de súplica le dijo: “Necesito vivir para estar con mi hijo”. “Nos vamos a poner juiciosos y a llevar el tratamiento por etapas”, le contestó el experto. Ya se sabía que tenía una neoplasia maligna pero también necesitaban saber las señales particulares de ese tumor. Para eso se sometió a una lobectomía de tórax para obtener una biopsia que permitiría determinar cuál era el enemigo que debían derrotar.
Hacer este tipo de pruebas es parte de la estrategia de la medicina personalizada, y está cambiando la manera de tratar los tumores y modificando el curso de muchas de estas enfermedades que antes eran terriblemente mortales. El ejemplo más dramático se ve en la leucemia mieloide crónica, del que en 1982 solo sobrevivían a diez años el 10 por ciento de los pacientes. En 1990 esa cifra pasó a ser del 30 por ciento y “luego del descubrimiento de la translocación BCR_ABL y de la terapia blanco para modular su efecto (conocida como Glivec) el porcentaje anual de pacientes en seguimiento tras diez años de diagnóstico supera al 80 por ciento”, dice Cardona.
Con el cáncer de pulmón de célula no pequeña, como el que tiene Elizabeth, pasaba lo mismo: era muy agresivo y antes del año la mayoría de pacientes moría. Pero ese panorama ha cambiado en los últimos dos años con la aparición de las terapias blanco y la inmunoterapia, que han logrado aumentar la mediana de supervivencia a 30 meses. Eso significa que si bien la mitad de todos los pacientes de cáncer de pulmón pueden morir antes, la otra mitad pueden vivir más de tres años, algo que hace una década era impensable para este mal.
Esto se debe a que con la medicina personalizada los médicos no están tratando los pacientes con escopetazos sino con terapias que van dirigidas a blancos específicos. Esto ha sido posible gracias a que se conocen los genes que están alterados y que promueven la formación de un tumor. Simultáneamente se han creado medicamentos para modularlos y evitar que el cáncer siga creciendo.
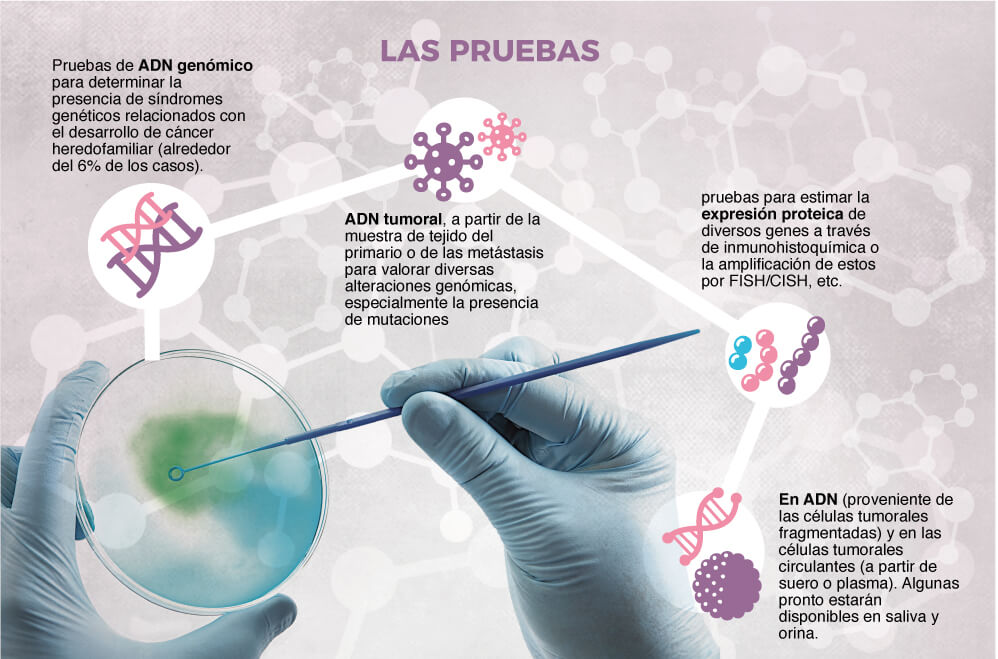
Para eso es crucial tener una fotografía más nítida del tumor y saber si el paciente tiene o no el daño y con dicha información ofrecerle el tratamiento que ataque ese error. Eso se logra con una biopsia y la secuenciación genómica del tumor como la que le hicieron a Elizabeth. “Al ser más directos, estos medicamentos son efectivos pues evitan que el tumor siga creciendo” dice el oncólogo clínico Carlos Alberto Vargas. “Aunque tienen efectos secundarios, no son tan severos como los de la quimioterapia”.
********
El cáncer no es una sola enfermedad sino que se trata de un conjunto de 200 males. Los tratamientos de precisión, sin embargo, solo se usan para una fracción de estos males porque hasta ahora se han descubierto drogas para los tipos de cáncer que tienen mayor incidencia en el mundo como pulmón, próstata, seno, colon y cáncer gástrico. “En los de menor frecuencia la inversión en la investigación es menor y por eso los avances son más lentos”, dice Cardona. Pero se espera que, en el futuro, todos cuenten con terapias blanco gracias a la secuenciación del genoma tumoral. Cardona explica que si se conoce el 100 por ciento de los genes involucrados en el cáncer se pueden hacer medicamentos para cada uno de ellos.
Eso significa que se estarían diseñando medicamentos para porcentajes muy pequeños de pacientes y así cada subtipo de cáncer sería aparentemente “una enfermedad huérfana”, dice el oncólogo Mike Cusnir. Esto sucede porque algunos subtipos de cáncer como por ejemplo el de colon con amplificación del HER2, ocurren solo en 5 por ciento de los casos. Pero lejos de ser un lujo para unas minorías sería la solución para grupos poblacionales grandes porque en cáncer de colon se diagnostican 1,4 millones de casos nuevos en el mundo “y si apenas el 5 por ciento de estos pacientes tienen la característica del HER2 positivo, serían 70.000 pacientes al año”, dice Cusnir. Con el cáncer de pulmón, del cual se diagnostican en el mundo 3 millones de pacientes al año pasa lo mismo pues hay subgrupos de 1 por ciento de pacientes para los que se diseñan medicamentos, “¡pero son 30.000 personas al año!”, enfatiza Cardona.
Ese era el caso de Elizabeth. Sus exámenes salieron positivos para una translocación de un gen conocido como ALK relacionado con el metabolismo tumoral que solo se presenta en el 5 por ciento de los pacientes con cáncer de pulmón de célula no pequeña. Esa era una buena noticia porque la FDA acababa de aprobar el crizotinib, medicamento diseñado para actuar sobre esa mutación y eso significaba que ella tenía más opciones de tratamiento. La mala noticia era que el Invima no lo había aprobado en Colombia. Era urgente conseguirlo porque el cáncer estaba avanzando. Ahí empezó su lucha.



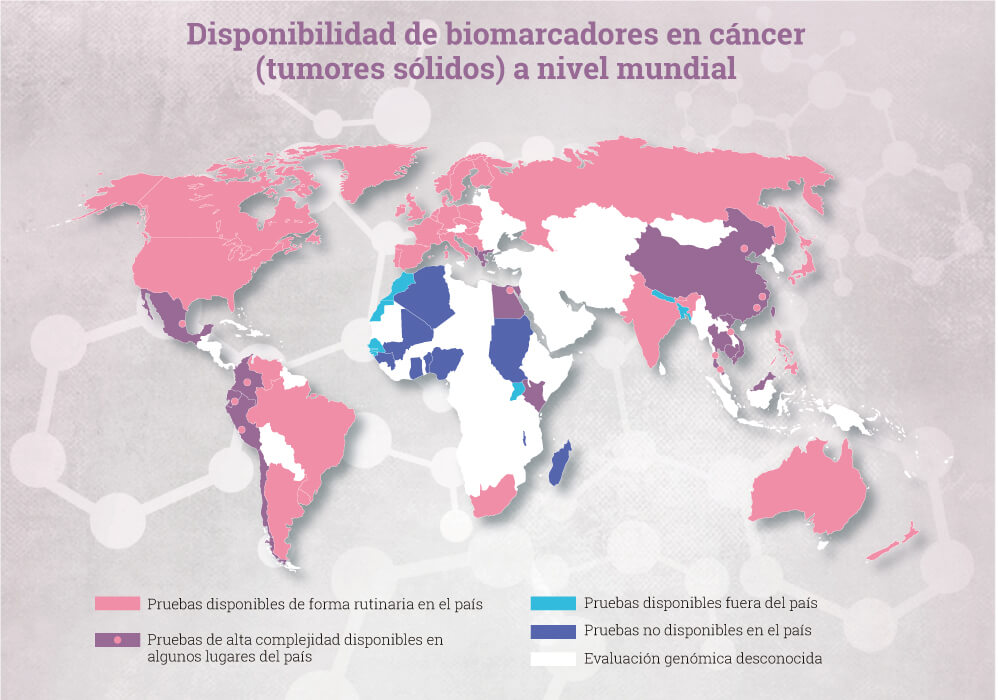
Fuente: Andrés Cardona-Oncólogo clínico